Родильное отделение
Это, наверное, главное место в роддоме, ведь здесь появляются на свет малыши. Оно состоит из предродовых и родильного зала. Предродовая может быть рассчитана на 2–6 рожениц. В родильном зале, как правило, 2–3 родильных кресла. (В роддомах с боксированной системой нет такого разделения: беременная находится в отдельном боксе во время схваток и там же рожает ребенка.)
В родильном отделении врач беседует с пациенткой и осматривает ее. Акушерка постоянно находится с роженицами, а врач, если все идет хорошо, заходит периодически, так как в это же время поступают пациентки в другие отделения роддома, идут экстренные операции и т. п. Во время сваток роженица может ходить, ей объясняют, как нужно правильно дышать, если схватки очень болезненны, проводят анестезию. Во время родов проводится кардиотокография – наблюдение за сердцебиением ребенка, силой и частотой схваток, в этот момент роженица должна лежать.
В конце первого периода родов пациентке помогут перейти в родильный зал. В это время с ней находится врач, акушерка и неонатолог. После рождения ребенка его показывают маме, выкладывают на живот, где он лежит, пока пульсирует пуповина. После этого ее пересекают, и ребенка осматривает неонатолог, ставит оценку по шкале Апгар. Пока ребенка обрабатывают, происходит рождение последа и осмотр родовых путей, зашивание разрывов.
Маме на живот кладут грелку со льдом, укрывают ее одеялом, учат прикладывать ребенка к груди. Здесь она вместе с ребенком проводит 2 часа после родов под наблюдением медицинского персонала. Через 2 часа вместе с малышом маму перевозят на каталке в послеродовую палату.
Если вы рожаете по контракту, то вам предоставят отдельную предродовую, в которой вы с мужем (по желанию) проведете все роды и два часа после них. Обычно здесь есть все необходимое для семейной пары: кровать, которая потом трансформируется в родильное кресло, кресло для мужа, большая ванная, фитбол, столик, чашки, чайник, магнитофон и т. п. На контрактные роды приедет акушер-гинеколог, с которым вы заключили договор.
Слайд 16Врач-акушер-гинеколог женской консультацииосуществляет диспансерное наблюдение за беременными (в том числе
патронаж беременных и родильниц), формирует группы «высокого риска» в целях
предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;организует проведение пренатального скрининга для формирования групп риска по внутриутробному поражению плода;организует экстренную медицинскую помощь беременным, родильницам независимо от места жительства в случае их непосредственного обращения в женскую консультацию при возникновении острых состояний;организует в случае необходимости консультирование беременных женщин врачами других специальностей;

Правила приема на работу в акушерские стационары и перинатальные центры
При поступлении на работу в акушерские стационары (отделения) медицинские работники проходят осмотр врачами: терапевтом, стоматологом, отоларингологом, дерматовенерологом и гинекологом (в дальнейшем — один раз в год). Дополнительные медицинские осмотры проводятся по показаниям. Все медицинские работники, непосредственно оказывающие медицинскую помощь и осуществляющие уход за пациентами, проходят следующие обследования:
- рентгенологическое обследование на туберкулез — крупнокадровую флюорографию грудной клетки (в дальнейшем — один раз в год);
- исследование крови на гепатит C (в дальнейшем — один раз в год);
- исследование крови на гепатит B непривитых (в дальнейшем — один раз в год). Привитые обследуются через пять лет, затем ежегодно при отсутствии ревакцинации;
- исследование крови на ВИЧ-инфекцию (в дальнейшем — один раз в год);
- исследование крови на сифилис (в дальнейшем — один раз в год);
- исследование мазков на гонорею (в дальнейшем — один раз в год).
Другие диагностические исследования проводятся в зависимости от выявленной у медицинского работника патологии. Результаты обследования вносятся в личную медицинскую книжку работника. Обследование персонала на условно-патогенную и патогенную флору осуществляется по эпидемиологическим показаниям. Обследование медицинского персонала на носительство золотистого стафилококка в плановом порядке не проводится. Персонал акушерских стационаров (отделений) должен быть привит в соответствии с национальным календарем профилактических прививок. Данные периодических осмотров, результаты лечения, сведения о профилактических прививках заносятся в медицинскую карту и доводятся до сведения лица, ответственного за организацию и проведение мероприятий по профилактике внутрибольничной инфекции (п. п. 1.7, 1.8, 1.9 СанПиН 2.1.3.2630-10). Соискатели, а также сотрудники акушерских стационаров (отделений), не прошедшие вышеуказанный перечень обследований и не имеющие данных о профилактических прививках в соответствии с национальным календарем профилактических прививок, не допускаются к работе.
Организация работы родильного дома
При организации работы родильного дома (РД) должны учитываться следующие моменты.
Планировка помещений и отделений РД должна учитывать необходимость обеспечения полной изоляции женщин, которые поступили в различные отделения для родоразрешения, и строгого соблюдения санитарно-гигиенических норм. Для этого приемно-пропускном блоке должны быть оборудованы отдельные смотровые, предназначенные для обследования пациенток каждого акушерского отделения. При этом пути следования беременных в различные отделения ни на каком этапе не должны перекрещиваться. Каждая смотровая комната оснащается специальным помещением, оборудованным душевыми и туалетом и предназначенным для проведения санитарной обработки поступающих женщин.
В вестибюле роженица или беременная снимает верхнюю одежду, после чего проходит в помещение фильтра, где акушерка или врач решает, в какое отделение женщина направится далее.
Затем женщину регистрируют в Журнале приема рожениц и беременных (форма №002/у). Там же заполняют паспортную часть истории родов (форма №096/у), производят общее обследование женщины: взвешивают, измеряют рост, окружность живота, высоту стояния матки над лоном, определяют положение и предлежание плода, выслушивают сердцебиение плода, определяют группу крови и резус-фактор.
Готовые работы на аналогичную тему
После завершения санитарной обработки женщине выдают пакет со стерильным бельем, после чего ее направляют в соответствующее отделение родильного дома.
В каждом отделении должны быть оборудованы: непосредственно родовой блок, имеющий в своем составе предродовую, занимающую 10-12% коек отделения, родовую (родовой зал), малую и большую операционные и палату интенсивной терапии для новорожденных; послеродовые палаты; палаты (или отдельное отделение) для новорожденных.
Операционные оснащаются всем необходимым инструментарием и оборудованием для ручного отделения последа, обработки разрывов промежности, проведения операции ампутации матки, кесарева сечения.
Течение и исход родов фиксируются в Журнале записи родов и в Истории родов, ход оперативных вмешательств – в Журнале записи оперативных вмешательств.
В родовом зале акушерка проводит первый туалет новорожденного, в том числе обработку глаз, измеряет длину и массу тела ребенка.
В случае нормальных родов женщину через 2-2,5 часа переводят в послеродовое отделение, а новорожденного – в палату (отделение) для новорожденных. В некоторых родильных домах также оборудованы палаты, предназначенные для совместного пребывания матери и ребенка.
К основным санитарно-гигиеническим правилам в акушерских стационарах, направленным на профилактику гнойно-септических заболеваний родильниц, рожениц, беременных и новорожденных, относятся:
- проведение при поступлении, а также во время пребывания в родильном доме, выше описанного строгого отбора и своевременной изоляции больных женщин от здоровых;
- строгое соблюдение цикличности при заполнении материнских и детских палат;
- строгое соблюдение всех санитарных требований, поведение в соответствии с графиком регулярной текущей уборки, а также полной дезинфекции (профилактической санитарной обработки) всего родильного дома (не реже одного раза в год);
- соблюдение правил ухода за новорожденными и родильницами;
- обеспечение отделений достаточным количеством белья;
- соблюдение медицинскими работниками правил личной гигиены, организация регулярного врачебного контроля состояния здоровья персонала.
Послеродовое отделение
В зависимости от выбранного роддома возможно совместное или раздельное пребывание с ребенком (когда его приносят по расписанию только на кормления). При совместном пребывании в палате «мать и дитя» новорожденный постоянно находится вместе с мамой, что безусловно помогает наладить грудное вскармливание, мама учится ухаживать за малышом (купать, одевать, обрабатывать пупочную ранку).
Такие палаты обычно рассчитаны на 3–4-х мам с детьми, в них стоят взрослые и детские кровати, тумбочки и пеленальный стол, есть раковина и все необходимое для обработки кожи малыша.
Если вы рожали по контракту, то послеродовая палата рассчитана на 1–2-х человек, возможно постоянное пребывание папы в семейной палате. В платных палатах дополнительно есть стол, посуда, микроволновая печь, а также душ и туалет. Еду вам будут привозить в палату, остальные родильницы кушают в специальном буфете. В послеродовом отделении врачи проводят наблюдение за состоянием мамы и малыша, акушер-гинеколог и неонатолог ежедневно совершают обходы и осмотры, берут анализы. Акушерка выполняет назначения врача, помогает наладить грудное вскармливание, расцедить грудь. Перед выпиской, как правило, женщине делают УЗИ. После естественных родов выписывают на 4–5 сутки, если нет никаких проблем.
Общая структура акушерского стационара
Основной задачей акушерского стационара является
оказание высококвалифицированной медицинской помощи женщинам в период
беременности, родов и в послеродовой период, а также новорожденным,
профилактика инфекционных заболеваний женщин и новорожденных детей.
Акушерский стационар включает в себя:
1. Приемное
отделение, в котором врач осматривает беременную (измеряет температуру
тела, размеры таза, массы тела) и направляет ее в санитарный пропускник для
проведения санобработки, — затем — в одно из родильных отделений.
2. Физиологическое
(первое) акушерское отделение, в которое госпитализируются родильницы без
признаков инфекции. Родильное отделение состоит из предродовых палат,
родильных залов с комнатами для проведения первого туалета новорожденных,
смотровой, операционного блока, палаты интенсивной терапии, а также ряда
подсобных помещений. Операционный блок включает в себя большую и малые
операционные, предоперационную, помещения для хранения крови,
кровезаменителей, переносной аппаратуры, материальную комнату. В большой
операционной проводятся брюшно-стеночные операции: кесарево сечение, зашивание
разрыва матки или удаление ее. Большая операционная акушерского стационара по
устройству и оборудованию не отличается от современных операционных
хирургических отделений. В малой операционной производятся влагалищные
акушерские операции в родах и в раннем послеродовом периоде: наложение
акушерских щипцов, вакуум-экстракция плода, ручное отделение плаценты и
выделение последа, ручное обследование матки, восстановление разрыва мягких
тканей родовых путей и др. В малой операционной также переливают кровь и
кровезаменители. Предоперационная комната предназначается для подготовка
операционной сестры и хирурга к операции. В материальной комнате проводится подготовка
операционного белья, перевязочного (салфетки, шарики, тампоны) и шовного
материала для стерилизации. Большое значение имеет соблюдение цикличности заполнения
послеродовых палат, т. е. размещение в одной палате родильниц, разрешившихся в
один и тот же день или в течение двух дней. Это облегчает проведение туалета
родильниц и санитарную уборку палат. Таким образом, появляется возможность
каждые 8-9 дней длительно проветривать послеродовые палаты и проводить в них генеральную
уборку.
3. Отделение
новорожденных в составе первого акушерского отделения состоит из палат для
здоровых доношенных детей, для недоношенных, для травмированных в родах детей,
процедурной, молочной комнаты, палаты интенсивной терапии, подсобных помещений.
В последнее время практикуют совместное содержание матери и ребенка. При
децентрализованном размещении новорожденных матери принимают активное участие в
уходе за своими детьми под наблюдением медицинской сестры, тем самым облегчая
ее работу. В этом случае возрастает роль медицинской сестры, выступающей уже в
качестве руководителя матерей в уходе за новорожденными. В отделении новорожденных
за ребенком должно быть обеспечено круглосуточное наблюдение медицинской
сестры, а в дневные часы — и врача-педиатра
Слайд 22Объем обследования при физиологически протекающей беременностиосмотр врача-терапевта – не менее
3 раз: первый осмотр – через 7-10 дней после первого
обращения, проведенного лабораторного обследования; второй осмотр – в 20-22 недели; третий осмотр – в 30-32 недели);осмотр врача-стоматолога – не менее 3 раз (в каждом триместре);осмотр врачами отоларингологом, офтальмологом – не менее 2 раз (в первом и третьем триместре);осмотр другими врачами-специалистами – по показаниям с учетом сопутствующей патологии;скрининговое ультразвуковое исследование плода проводится трехкратно в соответствии с утвержденными протоколами: в 10-14 недель, 20-22 недели и 32-34 недели беременности. в 11-14 недель проводится биохимический скрининг уровней сывороточных маркеров: альфафетопротеина и хорионического гонадотропина человеческого;

Приемное отделение
Сюда попадает любая пациентка, переступившая порог роддома. Здесь женщину в любое время дня и ночи встречает акушерка, которая выслушивает жалобы и вызывает врача. Доктор осматривает беременную, выслушивает сердцебиение ребенка и решает, в какое отделение она поступит.
Если начались схватки или отошли околоплодные воды, то пациентка поступит сразу в родильное отделение.
Если схватки еще не настоящие (пока это только предвестники родов), женщину госпитализируют в отделение патологии беременности, а если она хочет ждать начала родов дома, ее могут отпустить после письменного отказа от госпитализации. Но при каких-либо проблемах – тенденции к перенашиванию беременности, слишком крупных или наоборот маленьких размерах плода, много- или маловодии, тазовом или косом положение плода, гестозе, врач будет настаивать на том, чтобы пациентка осталась в роддоме, где будет назначено лечение и за состоянием мамы и ребенка будет вестись наблюдение.
Акушерка приемного отделения возьмет документы поступающей пациентки. На роды при себе надо иметь обменную карту, страховой полис ОМС и паспорт. Акушерка осматривает кожные покровы пациентки (не должно быть гнойничков, расчесов), ногти, измеряет температуру тела, рост и вес беременной, также окружность живота и высоту стояния дна матки
В приемном отделении обращают внимание на наличие кашля, насморка и других признаков инфекции, и в зависимости от этого решают, в каком отделении будет рожать женщина: физиологическом или обсервационном. Для решения этого же вопроса акушерка внимательно изучает обменную карту, проверяя наличие всеханализов и их результаты
Дальше проводится санитарная обработка: если беременная поступает на роды, ей делают клизму и бреют надлобковую область (по понятным причинам, лучше сделать это дома).
Слайд 24Порядок оказания медицинской помощи беременным женщинам с экстрагенитальной патологиейБеременные женщины
с подтвержденными экстрагенитальными заболеваниями в сроке до 10-12 недель беременности
обследуются в амбулаторно-поликлинических учреждениях или при наличии показаний госпитализируются в профильное отделение Консилиум в составе врача-специалиста по профилю заболевания у беременной, врача-акушера-гинеколога на основании результатов клинического обследования делает заключение о тяжести состояния женщины и представляет ей информацию о состоянии её здоровья, сведения о результатах обследования, наличии заболевания, диагнозе и прогнозе, методах лечения, возможных вариантах медицинских вмешательств, результатах проведенного лечения для решения вопроса о возможности дальнейшего вынашивания беременности.

Обсервационное отделение
Сюда поступают на роды пациентки с ОРЗ, различными воспалительными заболеваниями (например, почек), кольпитами (например, молочница), грибковыми поражениями ногтей, а также носители вируса гепатита В и С, пациентки с «положительным» RW, необследованные и недообследованные (если не хватает результатов анализов в обменной карте).
Женщина может попасть сюда и из физиологического послеродового отделения, если возникнут инфекционные осложнения после родов, такие как эндометрит, мастит, расхождение швов, ОРЗ и др.
Структура этого отделения такая же, как и обычного родильного. Здесь есть предродовые, родильные залы и послеродовые палаты.
Как проводится организация акушерского стационара?
- Структура акушерского стационара должна соответствовать требованиям строительных норм и правилам лечебно-профилактических учреждений;
- Оснащение — табелю оборудования родильного дома (отделения);
- Санитарно-противоэпидемический режим — действующим нормативным документам.
В настоящее время существует несколько типов акушерских стационаров, в которых оказывают лечебно-профилактическую помощь беременным, роженицам, родильницам:
- Без врачебной помощи — колхозные родильные дома и ФАП с акушерскими кодами;
- С общей врачебной помощью — участковые больницы с акушерскими койками;
- С квалифицированной врачебной помощью — акушерские отделения РБ, ЦРБ, городские родильные дома; с многопрофильной квалифицированной и специализированной помощью — родовспомогательные отделения многопрофильных больниц, акушерские отделения областных больниц, межрайонные акушерские отделения на базе крупных ЦРБ, специализированные акушерские отделения на базе многопрофильных больниц, родовспомогательные стационары, объединенные с кафедрами акушерства и гинекологии медицинских институтов, отделения профильных НИИ.
Разнообразие типов акушерских стационаров предусматривает более рациональное их использование для оказания квалифицированной помощи женщинам в положении.
Структура акушерских стационаров
Распределение акушерских стационаров на 3 уровня для Госпитализации женщин в зависимости от степени риска перинатальной патологии представлено в табл. 1.7 .
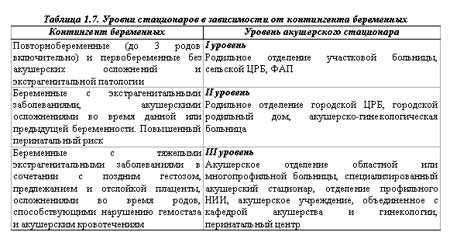
Стационар родильного дома — акушерский стационар — имеет следующие основные подразделения:
- приемно-пропускной блок;
- физиологическое (I) акушерское отделение (50—55% от общего числа акушерских коек);
- отделение (палаты) патологии беременных (25—30% от общего числа акушерских коек), рекомендации: довести эти койки до 40—50%;
- отделение (палаты) для новорожденных в составе I и II акушерского отделений;
- обсервационное (II) акушерское отделение (20—25% от общего числа акушерских коек);
- гинекологическое отделение (25—30% от общего числа коек родильного дома).
Структура помещений родильного дома должна обеспечивать изоляцию здоровых беременных, рожениц, родильниц от больных; соблюдение строжайших правил асептики и антисептики, а также своевременную изоляцию заболевших. Приемно-пропускной блок родильного дома включает в себя приемную (вестибюль), фильтр и смотровые комнаты, которые создаются раздельно для женщин, поступающих в физиологическое и обсервационное отделения. Каждая смотровая комната должна иметь специальное помещение для санитарной обработки поступающих женщин, оборудованное туалетом и душевой. Если в родильном доме функционирует гинекологическое отделение, последнее должно иметь самостоятельный приемно-пропускной блок. Приемная или вестибюль представляет собой просторную комнату, площадь которой (как и всех остальных помещений) зависит от коечной мощности родильного дома.
Для фильтра выделяют комнату площадью 14—15 м2, где стоят стол акушерки, кушетки, стулья для поступающих женщин.
Смотровые комнаты должны иметь площадь не менее 18 м2, а каждая комната санитарной обработки (с душевой кабиной, уборной на 1 унитаз и установкой для мытья суден) — не менее 22 м2.

Показатели работы родильного дома
Основными показателями работы родильного дома являются:
Частота развития послеродовых заболеваний или осложнений во время родов в пересчете на 100 женщин, закончивших беременность. Рассчитывается как отношение числа случаев развития заболеваний (осложнений) к общему числу принятых родов, умноженное на 100. Показатель может рассчитываться для всех заболеваний (осложнений) или отдельно для каждого их вида.
Частота патологических родов. Патологические роды обычно связаны с предлежанием плаценты или неправильным положением плода. Для расчета частоты патологических родов число родов при предлежании плаценты (или неправильном положении плода) делят на общее число проведенных родов и умножают на 100.
Заболеваемость новорожденных. Этот показатель рассчитывается как отношение числа случаев заболеваний у новорожденных к общему числу детей, родившихся живыми, умноженное на 100. Показатель рассчитывается отдельно для доношенных и недоношенных детей.
-
Конституционализм это в истории кратко
-
Снежный барс причины вымирания кратко
-
Биологическое значение оптических изомеров кратко
-
Полезные свойства топинамбура кратко
- Синквейн о жилине и костылине 5 класс кратко
Слайд 23 клинический анализ крови – первое обращение, 18-20 недель, 30
недель;биохимический анализ крови – при первом посещении, в 18 недель
и 30 недель;гемостазиограмма – при первом посещении, в 36-37 недель;общий анализ мочи – при каждом посещении;микроскопия отделяемого влагалища – при первом посещении и в 30 недель;группа крови и резус-фактор – при первом посещении;при отрицательном резус-факторе – обследование мужа;у резус отрицательных беременных женщин – исследование крови на антитела 1 раз в месяц;анализ крови на ВИЧ при первом посещении, в 22-24 недели, 31-34 недели;анализ крови на сифилис, вирусные гепатиты В,С – при первом посещении; в 30 недель; в 36-37 недель;кардиотокография плода – в 33, 35, 38 недель.
Лабораторное обследование































